こうした疑問は、クリティカル領域の看護師のよくある疑問ではないでしょうか。
病棟の看護師として働いていたときも後輩からよく質問されましたが、診療看護師(NP)として病棟の看護師と話していてもよく話題になります。
「A-lineの血圧が低いけど、『実測』で測ってダイジョウブだったので様子見てます」とか、「血圧、上が80なんですけど、どうします?」というようなアブナイ報告も受けます。

血圧が低い時のNIBP(非観血的血圧測定)は本当に「大丈夫」かわからないぞ!
低血圧が懸念なら「平均血圧」を気にしてくれ!
そもそもNIBPを「実測」というのはなぜだ!?
と、声を大にして言いたいことが多いのでここにまとめておきます
どうしても長くなってしまうし、歴史や血圧測定の原理の部分は興味ない人もいると思いますので、適宜内容を分割しています。
興味のあるところから読んでいただければと思います。
INTENSIVIST 3巻2号 (2011年4月) 特集「モニター」
を大いに参考にしています。
もっと詳しい内容に興味のある方はぜひ読んでみると良いと思います。
今回は「A-lineとNIBPどっちを信じたらいいの?」という臨床のよくある疑問について考えていきます。
その他の記事はこちらから。
もくじ
「A-lineとNIBPどっちを信じたらいいの?」
前回、前々回と、「そもそも血圧とは」という話からA-line・NIBPの測定原理の話まで触れてきました。
検索でたどり着いて「A-lineの方が正確じゃないの?」と思ったあなたは、前回の記事を御覧ください。
今回は今までの話を統合し、「A-lineとNIBPどっちを信じたらいいの?」というクリティカル看護師あるある(?)の疑問にお答えします。
実際みんなどっち見てる?
興味深い調査結果があります。
JSEPTICという、主に若手医師向けに集中治療医学に関する情報提供を行っている団体が行った成人の血圧測定に関するアンケートです。
低血圧、高血圧の患者で「A-lineとNIBPのどちらで管理するか」について尋ねた結果です。
以下のグラフは、JSEPTIC 簡単アンケート第二弾:成人患者の血圧測定(2011)からの引用です。
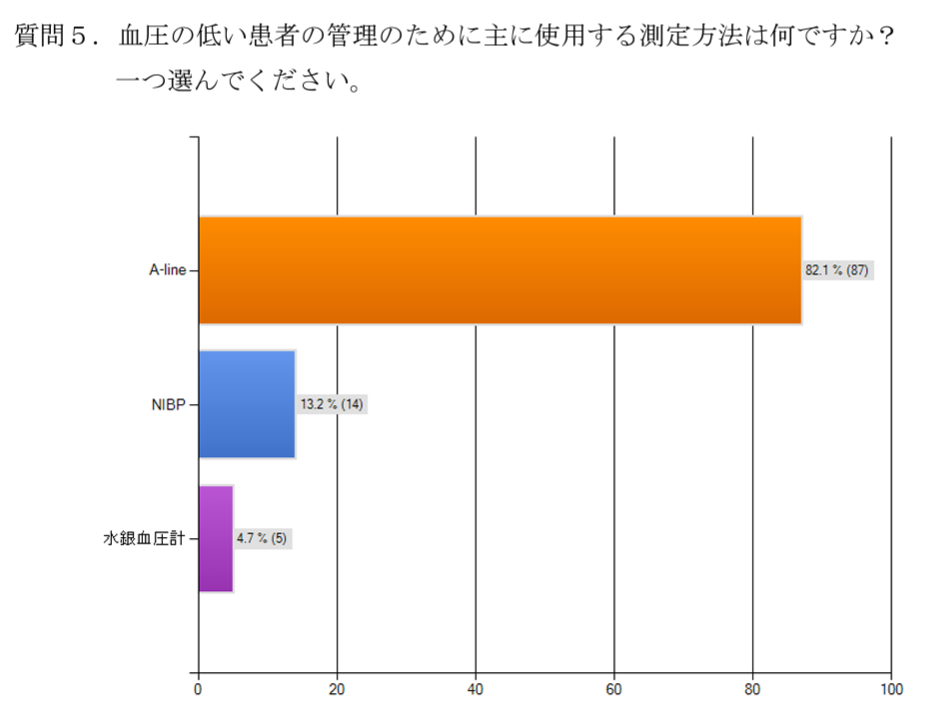
低血圧の場合
血圧の低い患者を管理するための血圧測定方法は、主にA-lineが使用されていることがわかります。
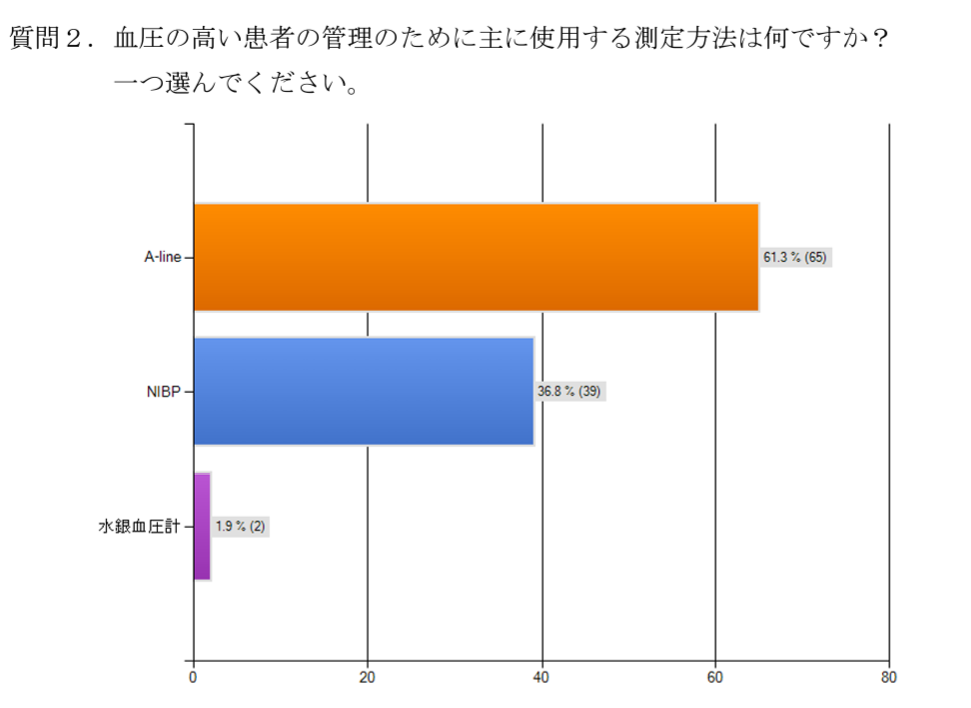
高血圧の場合
血圧が高い患者を管理するための血圧測定方法も、主にA-lineが使用されているようです。
低血圧・高血圧のどちらでもA-lineが第一に使用されています。
ちなみに、水銀血圧計は2021年1月1日から製造・輸出入が禁止されています。
一方で、「A-lineとNIBPで異なる値になったときにどっちの値を採用するか」について尋ねた結果では、以下のようになっています。
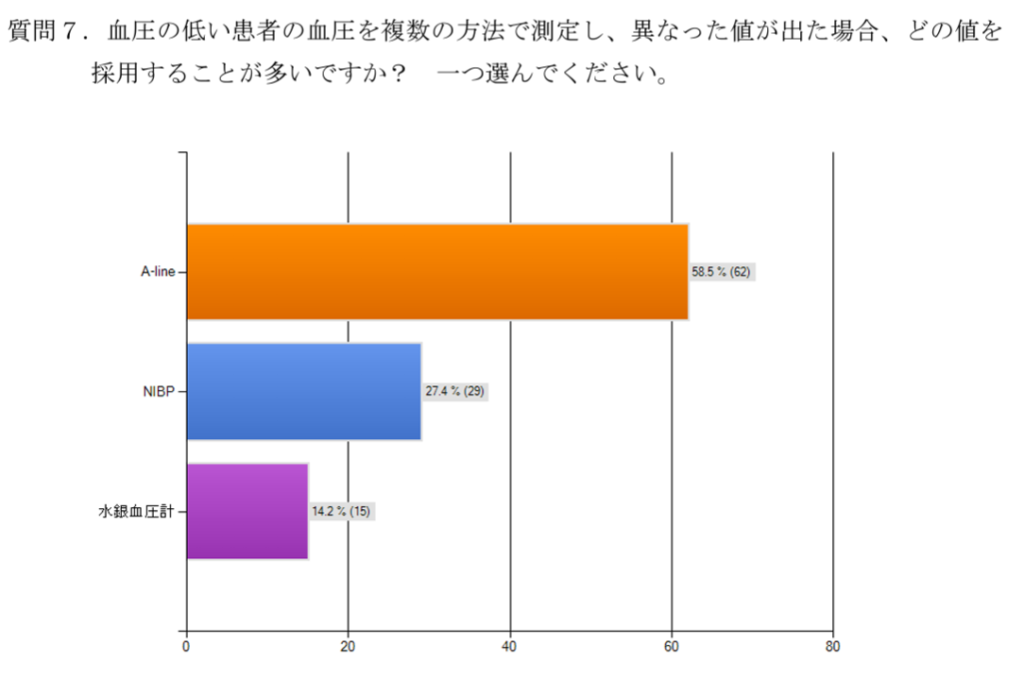
A-lineとNIBPが異なる低血圧の場合
低血圧の管理で使用する測定方法はA-lineが多く、異なる値が出たときもA-lineの値を採用する人が多いようです。
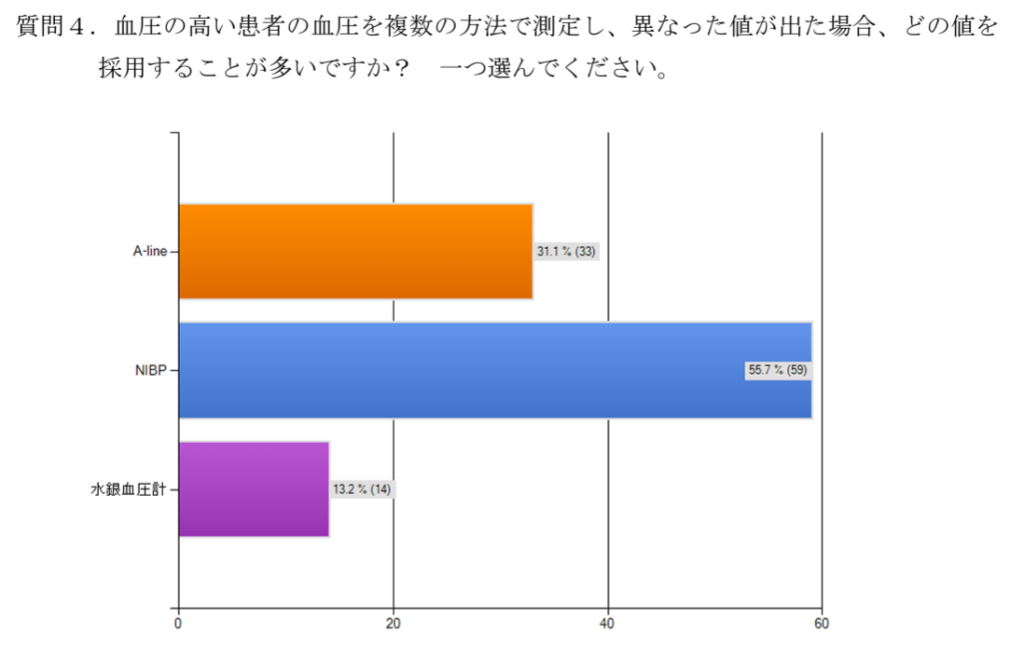
A-lineとNIBPが異なる高血圧の場合
高血圧の管理では、測定方法は低血圧同様A-lineが多いにも関わらず、異なる値が出たらNIBPの値が採用される傾向にあります。
A-lineとNIBPで異なる値が出た場合にみんなが見てる測定方法は
・血圧の低い患者では、A-lineを見る人が多い
・血圧の高い患者では、NIBPを見る人が多い
なぜこうなるのでしょう。
それぞれの測定原理の特徴から考えてみたいと思います。
血圧の高い患者でNIBPを見る人が多い理由は?
前回の記事で既に述べた通りA-lineはその特性上、動脈圧波が通る血管による共振・反射・減衰の影響を受けます。
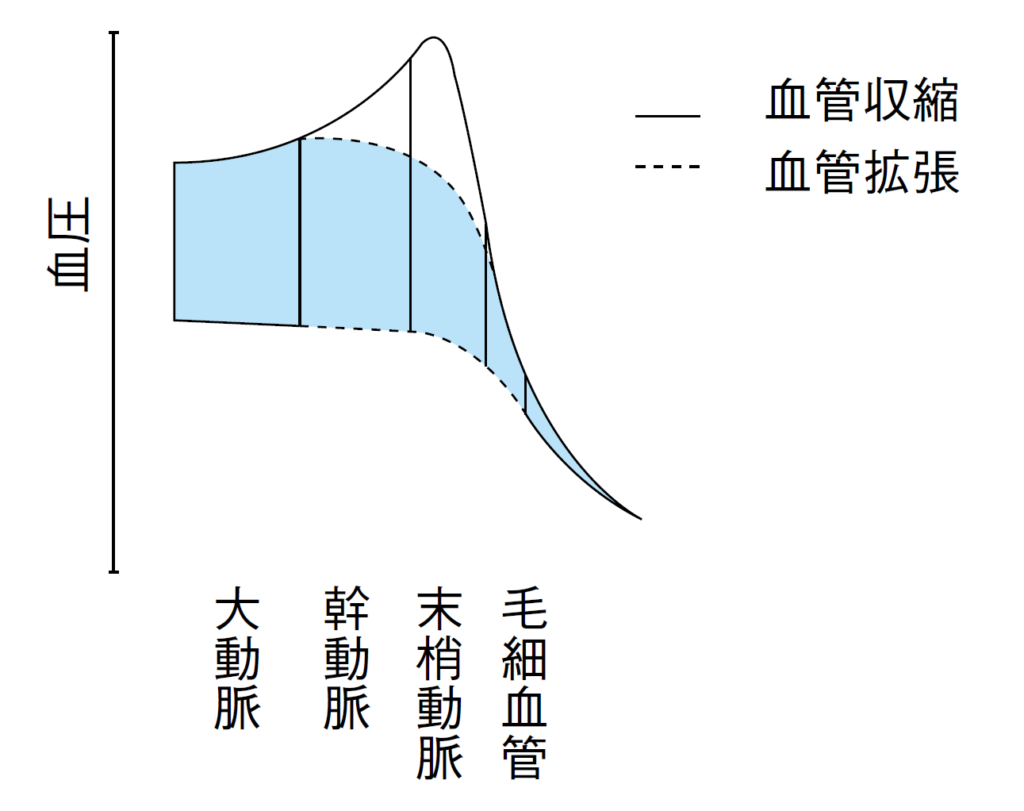
これは大動脈から毛細血管に至るまでの圧の変化を模式的に表した図です。
末梢に近づけば近づくほど、共振や末梢からの反射の影響で”尖った”波形になります(実線部分)。
「血圧が高い=A-lineが『尖っている』ためNIBPの血圧を見たい」という思考が根底にあるのだと思います。
血圧の低い患者でA-lineを見る人が多い理由は?
一方、血圧の低い患者で、A-lineを見る人が多い理由はなんでしょう?
NIBPで使われるオシロメトリック法は、カフで血管を締めて、脈波の振動を検知することで血圧を測定していることは前回の記事で既に述べた通りです。
この仕組みより低血圧でオシロメトリック法が不正確になる理由は主に2つあります。
1つ目は、低血圧による低循環により、カフの振動を正確に検出できなくなるためです。
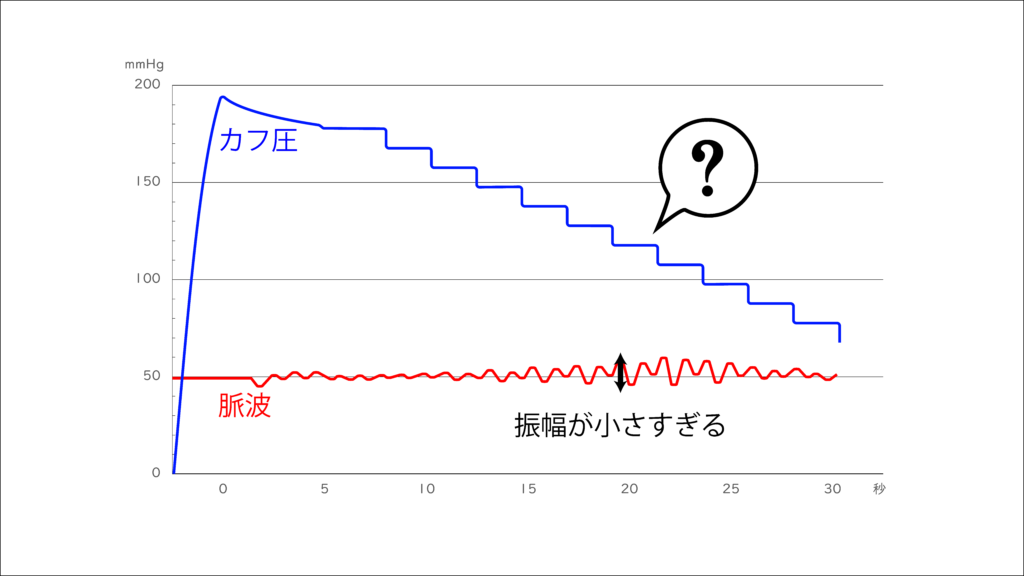
2つ目は、脈圧が小さい場合です。
脈圧に対してカフの脱気幅が大きいので、十分な数の振動を検知する前に、カフが脱気されてしまいます。
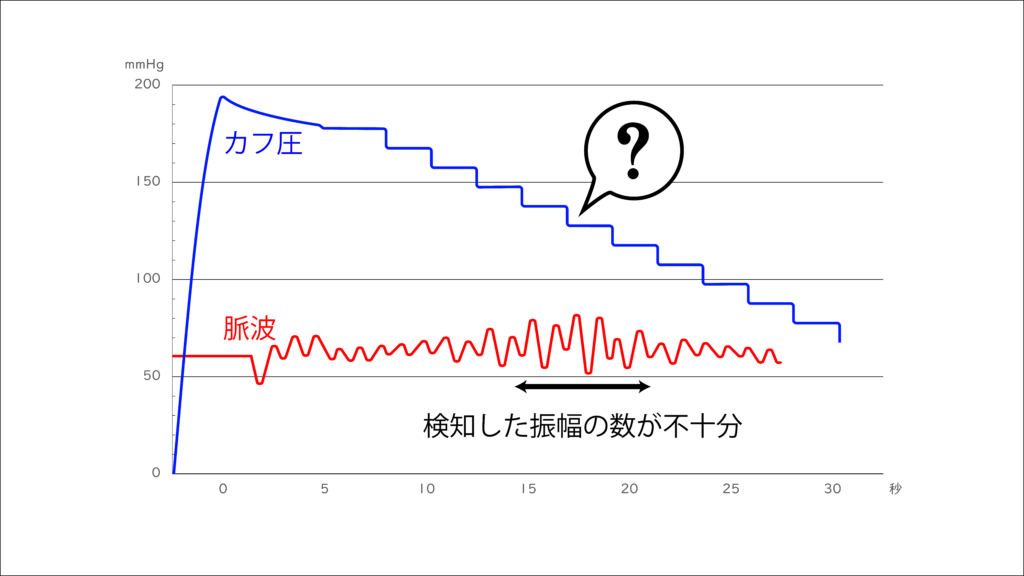
こうした場合、機械は再加圧をし、減圧幅を狭めて再測定を繰り返します。
再加圧と再測定を繰り返している様子は、臨床現場で働いたことがあれば経験があることかと思います。
NIBPにはこうした測定上の特性があるため、血圧が低すぎる場合、測定結果が不正確になる可能性が高いです。
なにより、実際に血圧が低い場合は、正しい値が測定できないだけでなく、再加圧を繰り返しているのを眺めている間は危険な低血圧を放置しているのと同じという可能性すらあります。
そのため、「低血圧の場合にはA-lineを見る」という考えになるのだと思います。
しかし、低血圧時のA-lineも気をつける点があります。
下は先程の中枢から末梢までの血圧の変化を示した図です。
点線・青い部分のように、A-lineでも敗血症や降圧薬など末梢の血管が拡張した状態では、脈波の反射を受けにくいため末梢でも血圧上昇は起こりにくくなります。
他にも、敗血症などで大量の昇圧剤を使用している場合は、末梢動脈を収縮させ中心血圧を維持させるため、撓骨動脈では低めの血圧が測定されることがあります。
つまり、「血圧」は患者の測定時の状態に左右されるので 、A-lineもNIBPも万能とは言えないのです。
で、どっちが正しいの?
結論から言えば、測定方法が違えば値が異なるのは当たり前の話なので、「どちらが正しい」という議論はナンセンスではないでしょうか。
じゃあどうしたら良いか?

左図は1より。
ひとつの案は「平均血圧で見る」ことです。
前々回の記事の繰り返しになりますが、
平均血圧 = 拡張期血圧+(収縮期血圧-拡張期血圧)÷3
で求められます。
平均血圧は、心臓以外の臓器への血流に関与していることはご存知のとおりです。
これまで、A-lineもNIBPも測定方法が違うから値が異なると繰り返し述べてきましたが、
実は平均血圧はA-lineとNIBPのどちらで測定しても差が小さいのです。
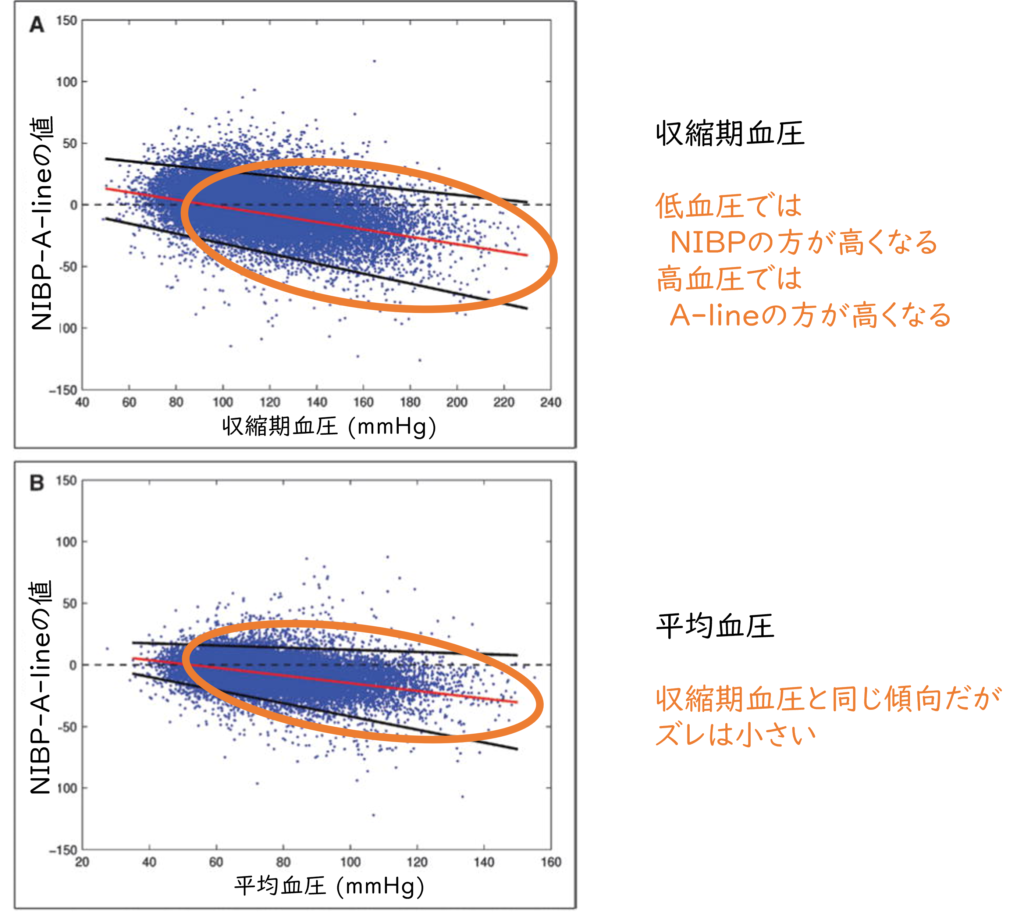
これは、ある単施設のICUで、同時に計測したNIBPとA-lineの収縮期血圧と平均血圧の差を示したグラフです。
2より引用、一部加筆
NIBPとA-lineの差なので、両者が同じ値であれば0になります(点線)。
低血圧時はNIBP > A-lineで、高血圧時はA-line > NIBPとなっています。
収縮期血圧・平均血圧ともに同じ傾向ですが、平均血圧のほうがその差は少なくなっています。
ズレが小さいだけではありません。
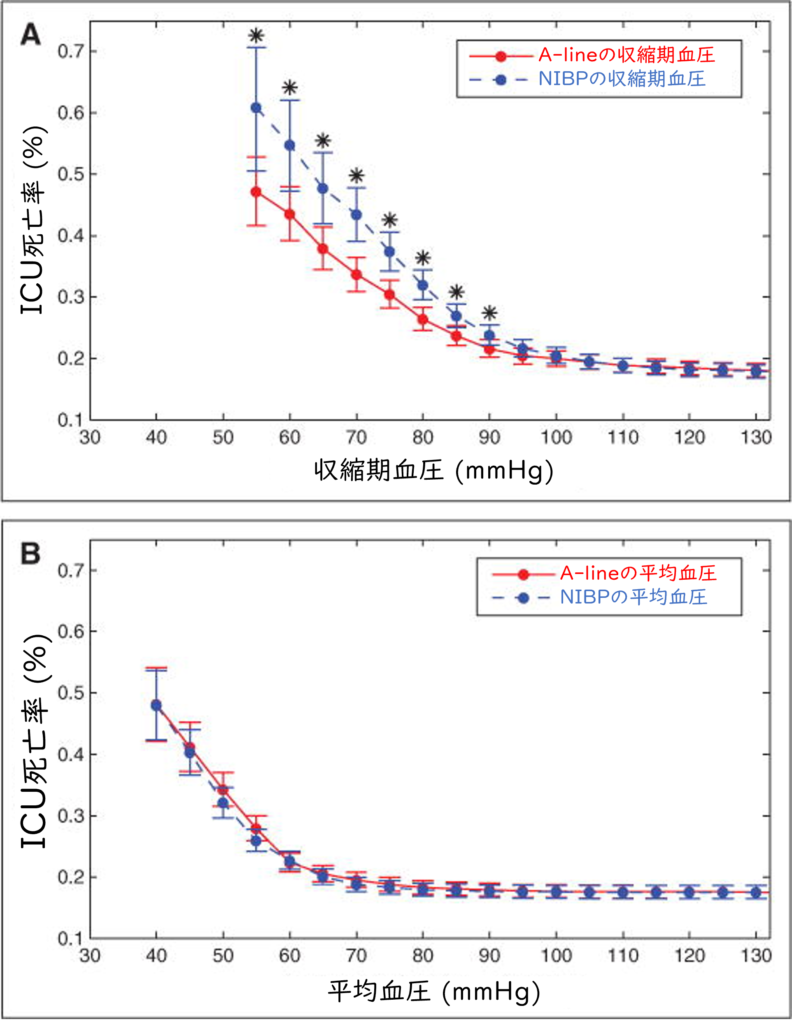
下は同じ文献のA-lineとNIBPの収縮期血圧と平均血圧について、ICU死亡率との関連を示したグラフです。
2より引用、一部加筆
収縮期血圧(A)では、特に低血圧の場合にA-lineとNIBPで死亡率に明らかな差があります。
平均血圧(B)では、両者の値と死亡率に差はありません。
そもそも「血圧が低くて困る」というのは、
言い換えれば「適切な臓器還流が得られていない」という意味であるので、平均血圧を見るのが妥当なはずです。
平均血圧であればA-lineでもNIBPでも測定値のズレが少ないだけでなく、
NIBPの収縮期血圧を見ていたら死亡率が上がる可能性すらあるのです。
まとめ
私達看護師が何気なく見ている血圧。
血圧を測って高い・低いを医師に報告するだけが私達の仕事ではありません。
NIBPが測定できないとき、何度も再加圧を繰り返しているのをぼーっと待っていませんか?
A-lineの血圧が低い時にNIBPを測って、A-lineより高いからといって安心していませんか?
平均血圧は65mmHg以上保たれていますか?A-lineはナマっていないですか?ラインが無駄に長かったり折れていたりしていませんか?トランスデューサーや0点の位置は正常ですか?
何より患者さんの状態はどうですか?
冷や汗、末梢冷感や意識の変調、呼吸回数の増加、網状皮斑などショックを示唆する所見はありませんか?
患者のそばにいる看護師だからこそ気付けることはたくさんあります。
A-lineとNIBP、双方に利点欠点があることを知った上で患者を見る必要があります。
知らないと、危険な低血圧を見逃しているかも知れませんよ。
・A-lineとNIBPで値が違うときは、それぞれの測定方法の特性を考えよう
・平均血圧ならばA-lineでもNIBPでも値のズレは少ない
・低血圧が問題になる時は平均血圧で考えよう
・平均血圧、平均血圧、平均血圧!
- Booth, J. (1977) ‘A short history of blood pressure measurement’, Proceedings of the Royal Society of Medicine, 70(11), pp. 793–799. doi:10.1177/003591577707001112. ↩︎
- Lehman, L. H., Saeed, M., Talmor, D., Mark, R., & Malhotra, A. (2013, January). Methods of blood pressure measurement in the ICU. Critical care medicine. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3724452/ ↩︎
- Lehman, L. H., Saeed, M., Talmor, D., Mark, R., & Malhotra, A. (2013, January). Methods of blood pressure measurement in the ICU. Critical care medicine. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3724452/ ↩︎












「A-lineの血圧がやたら高いんだけど…」
「A-lineと『実測』の血圧が違うけどどうしたらいい?」
「NIBPのことを『実測』というのはなぜ?」
「A-lineとNIBPはどっちのほうが正確なの?」
「A-line入ってる人でNIBPも測らなきゃいけないのはなぜ?」